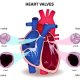
Was ist Herzinsuffizienz?

[Grafik © fotolia.com]
Ein Mensch, der unter Herzinsuffizienz leidet, wird zuerst bei körperlicher Anstrengung, später auch während des Ruhezustands, besonders in der Nacht beim Liegen darauf aufmerksam. In der Folge entstehen neben Müdigkeit und allgemeiner Schwäche, durch den Sauerstoffmangel in den Muskeln, auch eine Fehlfunktion der Niere. Diese hält Salz und Wasser zurück in der falschen Annahme, der Körper habe nicht genug Blut. Dadurch sammelt sich im Körper zuviel Flüssigkeit an, was zuerst die linke und bald auch die rechte Seite des Herzens belastet.
Bei Versagen der rechten Herzseite, erhöht sich der Druck in den Venen wodurch es zur Flüssigkeitsansammlung in den Beinen und an den Knöcheln, in schwereren Fällen auch im Bauchbereich, kommt.
Dadurch fühlt sich der Bauch oft gebläht an, und die Patienten leiden oft unter Appetitverlust. Auch ein lang anhaltender Bluthochdruck (Hypertonie) ist eine weitere häufige Ursache für Herzinsuffizienz. Der Bluthochdruck führt zur Verdickung des Muskels der linken Herzkammer.
Dadurch wird die Beweglichkeit der linken Kammer vermindert und die Pumpleistung reduziert. Ohne eine Verminderung des Blutdrucks verdickt sich der Herzmuskel immer mehr wodurch es zu einer chronischen Minderdurchblutung und Schädigung der Innenschichten des Herzmuskels kommt.
Diesem anhaltenden Bluthochdruck kann das Herz auf Dauer nicht mehr stand halten, und es kommt in folge zu einem zunehmenden „Herzversagen“. Durch chronischen Bluthochdruck kann zusätzlich auch eine Schädigung der Herzkranzarterien (koronare Herzkrankheit) entstehen, und so das Herzinfarktrisiko vermehrt auftreten.
Entstehung von Herzinsuffizienz:
Herzinsuffizienz entsteht durch Beschädigung des Herzmuskels.
Die häufigsten Ursachen dafür sind:
- Koronare Herzkrankheit (Atherosklerose der Herzkranzarterien > „Arterienverkalkung“)
- Abnormer Bluthochdruck (Hypertonie)
Risikofaktoren, die zu koronarer Herzkrankheit führen, erhöhen auch die Gefahr zur Entstehung einer Herzinsuffizienz.
Zu den stärksten Risikofaktoren gehören:
- Hoher Cholesterinwert (Hyperlipidämie)
- Bluthochdruck (Hypertonie)
- Diabetes
- Übergewicht
- Rauchen
Weitere mögliche Ursachen für Herzinsuffizienz sind:
- Kardiomyopathien (Erkrankungen des Herzmuskels, beispielsweise bedingt durch eine Viruserkrankung)
- Erkrankungen der Herzklappen (Klappen schließen nicht richtig oder sind zu eng)
- Herzrhythmusstörungen (Arrhythmien), d.h. der Herzrhythmus ist entweder zu schnell, zu langsam oder zu unregelmäßig
- Angeborene Herzfehler – solche können schon bei jungen Patienten zur Herzinsuffizienz führen.
Der geschädigte Herzmuskel ist nun zu schwach, um die zur Versorgung des Körpers erforderliche Blutmenge zu befördern. Das Herz ergreift Gegenmaßnamen, die zunächst sinnvoll sind. Die Herzfrequenz steigt und der Herzmuskel vergrößert sich, um mehr Blut aufnehmen und dieses mit mehr Druck ausstoßen zu können. Aber ab einer bestimmten Größenzunahme wird der Herzmuskel nicht mehr ausreichend mit Nährstoffen versorgt, die Architektur des Herzens verändert sich – kurz das Herz arbeitet insuffizient.
Symptome für Herzinsuffizienz:
Selten erkannt wird eine leichte Herzinsuffizienz, da die Patienten nur geringe Beschwerden und Symptome bzw. Einschränkung der Herzfunktion aufweisen. Sobald aber die Diagnose für Herzinsuffizienz feststeht, muss die Erkrankung unbedingt von einem Arzt behandelt und überwacht werden, auch wenn die Beschwerden und Symptome nur gering sind.
Nur auf diese Weise kann das Fortschreiten der Herzinsuffizienz verlangsamt oder verhindert werden.
Allgemeine Symptome der Herzinsuffizienz sind starke Müdigkeit, Brustschmerzen, Schwindel und Benommenheit, Kurzatmigkeit, Schwellungen in den Knöcheln, Beinen und Füßen. Derartige Symptome bedeuten nicht automatisch eine Herzinsuffizienz, trotzdem sollte ein Arzt konsultiert werden um die Ursache herauszufinden.
Starke Müdigkeit
Ursache ist die Unterversorgung der Organe mit Sauerstoff wodurch es zu Energiemangel und Müdigkeit sogar im Ruhezustand oder nach minimaler Anstrengung kommt. Denn die Muskeln und andere Gewebe des Körpers erhalten durch die verminderte Pumpleistung des Herzens sowohl weniger Sauerstoff als auch weniger Nährstoffe aus dem Blutkreislauf.
Brustschmerzen
Schmerzen in der Brust (dies wird Angina pectoris genannt) können auftreten, wenn das Herz nicht genügend Blut und Sauerstoff erhält und sich das Herz dadurch mehr anstrengen muss.
Kurzatmigkeit
Diese ensteht, wenn sich in der Lunge Flüssigkeit ansammelt und die Lungenfunktion behindert. Eine „Lungenstauung“ entsteht, durch Reduktion der Pumpleistung der linken Herzkammer. In schweren Fällen kann dies zum lebensbedrohlichen Lungenödem führen. Kurzatmigkeit kann sowohl während körperlicher Aktivitäten als auch im Ruhezustand und sogar im Schlaf auftreten. Auch Husten kann möglich sein. Rasselgeräusche sind beim Atmen zu hören.
Schwindel und Benommenheit, Gedächtnisstörungen
Dies wird durch Minderversorgung des Gehirns mit Blut verursacht.
Schwellungen der Beine und Füße
Weil das Herz auch die Nieren nicht gut versorgen kann, bleibt viel Wasser im Körper, statt ausgeschieden zu werden. Es sammelt sich dann in Beinen und Knöcheln an.
Weitere mögliche Symptome für Herzinsuffizienz:
- Gewichtszunahme (durch zusätzliche Flüssigkeitseinlagerungen im Körper)
- Müdigkeit, Gedächtnis- und Konzentrationsstörungen (infolge des Sauerstoffmangels im Gehirn)
- Herzstolpern, hohe Herzfrequenz
- Gewichtsverlust (meist erst bei fortgeschrittener Herzinsuffizienz aufgrund von Appetitlosigkeit, gestörtem Stoffwechsel bei chronischer Leberstauung und anderen Mechanismen)
- Niedriger Blutdruck (in fortgeschrittenen Stadien der Krankheit)
Viele Patienten leiden zusätzlich an Depressionen, da sie durch die dramatischen körperlichen Einschränkungen Ihren Lebensalltag nicht mehr bewältigen können.
Akut dekompensierte Herzinsuffizienz:
Mit zunehmendem Fortschreiten der Erkrankung erschweren sich die Symptome, es kommt zu akuter Dekompensation der Herzinsuffizienz, das heißt das Herz kann in keinster Weise mehr gegensteuern und es kommt zu akuter Atemnot. Diese Situation ist absolut lebensgefährlich und ein Krankenhausaufenthalt ist unumgänglich. Je öfter ein Krankenhaussaufenthalt wegen akuter Dekompensation notwendig ist, umso schlechter ist die Lebensqualität und die Lebenserwartung sinkt dramatisch. Deshalb ist eine frühzeitige Therapie und Einhaltung der verordneten Behandlung so wichtig.
Diagnose der Herzinsuffizienz:
Im Allgemeinen werden zuerst Energie, Atmung, Puls und Blutdruck gemessen. Weiters werden Lunge, Beine und andere Körperteile auf Flüssigkeitsansammlungen untersucht und die Herzklappen auf ungewöhnliche Geräusche abgehört. Bei einer vermuteten Herzinsuffizienz muss die Diagnose durch zusätzliche Tests bestätigt werden.
Das sind:
- Echokardiogramm: Durch die Ultraschalluntersuchung des Herzens erhält man eine bildliche Darstellung der Pumpleistung und der Funktion der Herzklappen. Sie ist daher ein obligatorischer Test zur Bestätigung der Herzinsuffizienz.
- EKG: Ist die Messung der elektrischen Impulse des Herzens. Es kann manchmal, aber nicht immer, sogar erste Hinweise auf eine Herzmuskelschädigung geben. Ein EKG allein reicht zur eindeutigen Diagnose einer Herzinsuffizienz aber nicht aus.
- Röntgenuntersuchung: Manche Patienten die unter Herzinsuffizienz leiden, haben ein vergrößertes Herz was man im Röntgenbild erkennen kann. Ebenfalls erkennt man eine durch Herzinsuffizienz verursachte Lungenstauung. Aber auch die Röntgenuntersuchung des Herzens und des Brustraums reicht nicht aus, um eine Herzinsuffizienz zu diagnostizieren!
- Blutuntersuchungen: Bestimmte Blutuntersuchungen (BNP-Werte = B-type natriuretic peptide) eignen sich dafür, das aktuelle Herzrisiko zu erkennen. Ausserdem lassen sich bestimmte Risikofaktoren feststellen, die eine Herzinsuffizienz begünstigen oder sogar deren Ursache sind (z.B. hohes Cholesterin, Diabetes mellitus). Zusätzlich lässt sich durch die Blutuntersuchung das Ausmaß der Beeinträchtigung anderer Organe durch die Herzinsuffizienz feststellen.
Ist Herzinsuffizienz tödlich?
Ja, leider kann Herzinsuffizienz tödlich sein.
Aber durch geeignete Medikamente, in bestimmten Fällen auch durch spezielle Schrittmacher oder durch chirurgische Eingriffe kann die Lebensqualität und die Lebensdauer vieler Patienten verbessert werden. Zusätzlich ist die Anpassung des Lebensstils nach erwiesener Herzinsuffizienz für einen Erfolg der Therapie von enormer Wichtigkeit!
Häufigkeit der Erkrankung:
Herzinsuffizienz ist eine relativ häufig auftretende chronische Störung und die Anzahl der Betroffenen steigt durch das zunehmende Alter der Bevölkerung.
Allein in Europa gibt es ca 14 Millionen Herzinsuffizienzpatienten. Diese Zahl wird sich bis zum Jahr 2020 voraussichtlich auf 30 Millionen erhöhen.
Therapie:
Die Therapie der Herzschwäche zielt auf die Behandlung der Grundkrankheit und der Herzschwäche selbst ab (kausale Therapie)
Für die Therapie von Herzschwäche gibt es mehrere Möglichkeiten, die oft gleichzeitig zur Anwendung kommen und im Wesentlichen aus Medikamenten, eingebauten Geräten und chirurgischen Maßnahmen wie Herzunterstützungspumpen und Herztransplantation bestehen kann.
Jedenfalls ist eine adäquate Therapie nach letztem Wissensstand von essentieller Bedeutung. Nur so kann das Fortschreiten der Erkrankung gehemmt werden. Dadurch kommt es zu einer Verbesserung der Lebensqualität, Leistungsfähigkeit, Verminderung der Anzahl der Krankenhauseinweisungen und Verlängerung des Lebens. Mit einer adäquaten Therapie kann die verbleibende Lebenszeit verdreifacht werden.1
1 “Triple Therapy” of Heart Failure With Angiotensin-Converting Enzyme Inhibitor, Beta-Blocker, and Aldosterone Antagonist May Triple Survival Time. Shouldn’t We Tell Patients? J Am Coll Cardiol HF 2014;2:545–8
Medikamente zur Behandlung der chronischen Herzschwäche , (in Tablettenform verabreicht)
ACE-Hemmer (Hemmung des Angiotensin-konvertierenden Enzyms, ACE): Sie erweitern die Arterien und verbessern die Herzmuskelfunktion. Dadurch verbessern sich die Lebensqualität und die Überlebenschancen und die Anzahl der Krankenhauseinweisungen lässt sich verringern.
ARB (Angiotensin-Rezeptor-Blocker)2 Die Namen dieser Medikamente enden mit „-sartan“. Sie wirken ähnlich wie ACE-Hemmer und sind für Patienten geeignet, die ACE-Hemmer nicht vertragen. ARB erleichtern es dem Herz, Blut in die Gefäße zu pumpen.
2 Terra S., Angiotensin Receptor blockers, Circulation 2003; 107: e215-e216
Betablocker führen zu einer verlangsamten Herzfrequenz und entlasten das Herz. Sie führen zu einer deutlichen Verbesserung der Pumpfunktion des Herzens und damit der Lebensqualität. Dadurch werden Spitalsaufenthalte reduziert und das Leben verlängert
Mineralokortikoidrezeptorantagonisten reduzieren den Umbau des Herzmuskels in Bindegewebe. Auch sie erhöhen die Lebensqualität und die Lebenserwartung und verringern den Bedarf an stationärer Betreuung.
Diuretika (harntreibende Mittel) verhindern die Entstehung von Flüssigkeitsansammlungen in der Lunge und ermöglichen ein leichteres Atmen. Sie verhindern oder lindern auch das Anschwellen von Beinen und Knöcheln. Diuretika sind bei akuter Lungenstauung (Lungenödem) lebensnotwendig.
Digitalis wird vor allem dann verabreicht, wenn zusätzlich zur Herzschwäche Vorhofflimmern besteht und trotz Betablocker-Therapie immer noch die Herzfrequenz zu hoch ist.
Angiotensin-Rezeptor-Neprilysin-Inhibitoren (ARNI)3 sind eine Substanzgruppe die eine Kombination aus AT1-Rezeptorblockade und Neprilysin-Hemmung (ARNI) darstellt.
3 McMurray JJV, Packer M, Desai AS, et al. Angiotensin-neprilysin inhibition versus enalapril in heart failure. N Engl J Med 2014;371:993–1004.
Diese Gruppe kombiniert die Wirkung eines ARB mit der Wirkung einer neuen Substanz, welche über einen anderen Wirkmechanismus zu einer zusätzlichen Blutdrucksenkung und einer weitergehenden Entlastung des Herzens beiträgt, indem die körpereigene Schutzfunktion des Herz-Kreislauf-Systems gestärkt wird.
Kardiale Resynchronisationstherapie (CRT)
Bei Patienten mit Herzschwäche schlägt das Herz oft nicht nur schwach sondern auch asynchron. Dieses Problem, welches man im EKG erkennt, ist für das Herz zusätzlich belastend. Die kardiale Resynchronisationstherapie (CRT) funktioniert technisch wie ein Herzschrittmacher, bei dem das Herz von zwei Seiten elektrische Impulse erhält und der Herzschlag wieder synchronisiert wird.
Eine CRT führt zu einer Verbesserung der Pumpfunktion, Leistungsfähigkeit, und Lebensqualität, zu einer Reduktion der Spitalsaufnahmen und zu einer Lebensverlängerung.
Implantierbarer Kardioverter-Defibrillator (ICD)
Wenn bei Herzschwäche trotz optimierter medikamentöser Therapie noch immer eine reduzierte Pumpfunktion und Beschwerden bestehen, besteht auch ein erhöhtes Risiko für gefährliche Herzrhythmusstörungen. Diese können durch einen Defibrillator unterbrochen und so das Schlimmste verhindert werden. Deshalb wird bei diesen Patienten prophylaktisch ein ICD eingebaut.
Kunstherz bzw. Unterstützungspumpen
Wenn trotz Ausschöpfung aller Behandlungsoptionen immer noch eine schwere Herzschwäche mit hochgradig reduzierter Pumpfunktion besteht, kann ein sogenanntes mechanisches Unterstützungssystem (VAD, ventricular assist device, ->„Kunstherz“) zum Einsatz kommen. Dabei handelt es sich um mechanische Pumpen, die einen Teil des Herzens (rechte oder linke Herzkammer oder beide) bei seiner Arbeit unterstützen. Das System übernimmt die Pumparbeit des betroffenen Herzteiles und hält den Blutfluss und den Blutdruck aufrecht. Man unterscheidet Linksherz-, Rechtsherz und biventrikuläre Unterstützungssysteme. Die Lebenserwartung und auch die Lebensqualität schwer herzkranker Menschen kann dadurch deutlich verbessert werden. Allerdings ist die Implantation eines Unterstützungssystems oft auch mit schweren Komplikationen verbunden, weshalb Risiko und Nutzen immer genau abgewogen werden müssen.
Herztransplantation
Der letzte Ausweg bei schwerer Herzschwäche ist oft die Herztransplantation. Bei sorgfältig ausgewählten Patienten kann dadurch die Überlebenszeit verlängert und die Leistungsfähigkeit und Lebensqualität erhöht werden.
Frühzeitige Behandlung
Frühzeitige Behandlung und Einhaltung der verordneten Therapie hilft! Die Lebensqualität wird erhöht und das Leben verlängert. Warten Sie nicht!
Herzschwäche vorbeugen
Um Herzschwäche vorzubeugen müssen die zwei häufigsten Ursachen, die koronare Herzkrankheit und der Bluthochdruck, schnellstmöglich und wirksam mit den dafür geeigneten Medikamenten behandelt werden. Auch eine Umstellung des Lebensstils ist unumgänglich. Lesen Sie mehr unter „Mein Leben mit Herzschwäche – Lebensstil“.
Gesunder Lebensstil
Eine gesunde Lebensführung ist die Basis um die Herzfunktion aufrecht zu erhalten und die Auswirkungen der Herzinsuffizienz zu minimieren.
Zu einem gesunden Lebensstil zählen vor allem:
- kein Nikotin
- wenig Stress
- geringer Alkoholkonsum
- ein „gesundes“ Gewicht
- gesunde, ausgewogene Ernährung
- körperliche Aktivität/Sport
Patienten mit fortgeschrittener Herzinsuffizienz müssen vermehrt auf salzarme Ernährung achten, da durch zuviel Salz die Flüssigkeitseinlagerungen begünstigt und dadurch die Entstehung von Ödemen gefördert wird.
Sehr hilfreich ist das Führen eines sog. Patienten-Tagebuches.
Darin sollen täglich
- Körpergewicht
- Blutdruck
- Herzfrequenz (= Puls)
eingetragen werden. Anhand dieser Aufzeichnungen kann der Arzt die Therapie optimieren. Sofern das Körpergewicht innerhalb von 1 bis 2 Tagen um mehr als 2 kg ansteigt und zudem Atemnot verspürt wird oder eine Schwellung der Beine oder Brustschmerz auftritt, sollte unmittelbar der Arzt kontaktiert werden. Durch eine frühzeitige Intensivierung der Therapie ist es in vielen Fällen möglich einen neuerlichen Krankenhausaufenthalt zu verhindern.
Wesentlich:
Frühzeitige Behandlung und Einhaltung der verordneten Therapie hilft!! Die Lebensqualität wird erhöht und das Leben verlängert. Bitte nicht warten!!
Vorbeugung:
Um Herzinsuffizienz vorzubeugen müssen bereits ihre 2 häufigsten Ursachen, die koronare Herzkrankheit und der Bluthochdruck schnellstmöglich und wirksam mit den dafür geeigneten Medikamenten behandelt werden. Auch eine Umstellung des Lebensstils ist unumgänglich.
Empfehlungen:
Man sollte auf ausgewogene Ernährung sowie ein gesundes Gewicht achten. Übergewicht ist ein Risikofaktor für Herzinsuffzienz, Bluthochdruck, Schlaganfall, koronare Herzkrankheit und Diabetes. Ausserdem wird das Herz zusätzlich belastet da es zu einer erschwerten Abdeckung des Körpergewebes mit Sauerstoff kommt.
Schluss mit Nikotin!
Rauchen ist ein großer Risikofaktor für koronare Herzkrankheit und Herzinsuffizienz. Zigarettenrauch enthält Kohlenmonoxid, welches den Sauerstofftransport im Körper erschwert.
Senkung des Cholesterinspiegels
Das Risiko an koronarer Herzerkrankung zu erkranken, kann durch eine gesunde Ernährung mit viel Obst und Gemüse und wenig gesättigten Fettsäuren eindeutig gesenkt werden.
Verringerung des Alkoholkonsum
Langer übermäßiger Alkoholkonsum kann die Kontraktionsfähigkeit des Herzens deutlich herabsetzen.
Sport (durch einen Arzt auf den Patienten abgestimmt)
Mäßiges aerobes Training ist ein Kernbestandteil jedes Ausdauertrainings, das die Lebensqualität von Patienten mit Herzinsuffizienz verbessert. Gehen, „Walken“ und Radfahren stärkt die Muskulatur, das Herz sowie das gesamte Kreislaufsystem. Die gängige Meinung, dass Patienten mit Herzinsuffizienz sich ständig schonen sollen ist falsch! Im Gegenteil, sie sollen unbedingt körperlich aktiv bleiben. Nach Absprache mit seinem Arzt erfährt der Patient welche körperlichen Aktivitäten für ihn geeignet sind und mit welcher Intensität er diese betreiben darf.
FAQ:
Mein Arzt hat bei mir Herzinsuffizienz diagnostiziert. Muss ich jetzt jede Art körperlicher Anstrengung meiden?
Auf keinen Fall! Sie sollten versuchen, körperlich so aktiv wie möglich zu bleiben, natürlich nur laut der vom Arzt vorgegebenen Anweisungen. Besonders gesund für Ihr Herz sind Sportarten, die mäßig und rhythmisch (aerob) sind, wie z.B. rasches Gehen (Walken), Radfahren oder auch Schwimmen, sofern hier bestimmte Regeln beachtet werden, die Sie von Ihrem Arzt erfahren.
Müde und kurzatmig – was kann ich dagegen tun?
Müdigkeit, Kurzatmigkeit und Schwellungen der Knöchel müssen nicht automatisch eine Herzinsuffizienz bedeuten. Dennoch sollten Sie möglichst bald einen Arzt konsultieren. Sollte er bei Ihnen eine Herzinsuffizienz diagnostizieren, muss dringend mit einer entsprechenden Behandlung begonnen werden.
Ist Herzinsuffizienz eine normale Folge des Älterwerdens?
Viele der Patienten mit Herzinsuffizienz sind älter, trotzdem zählt sie nicht zu den normalen Alterserscheinungen. Herzinsuffizienz ist eine schwere chronische Herz-Kreislauf-Erkrankung, deren Folgen durch eine geeignete Behandlung mit modernen Arzneimitteln erheblich vermindert werden können.
Wie wird sich meine Krankheit entwickeln?
Dies hängt von sehr vielen verschiedenen Faktoren ab. Herzinsuffizienz ist eine sehr ernste Erkrankung. Statistiken zeigen, dass Patienten mit Herzmuskelschwäche eine zum Teil deutlich geringere Lebenserwartung haben als gleichaltrige Gesunde. Ihre Chancen sind umso besser, je früher Sie behandelt werden. Moderne Therapien können Ihnen helfen, sich besser zu fühlen und länger zu leben. Daher sollten Sie
- Ihre Medikamente regelmäßig einnehmen, auch wenn Sie nicht gleich eine Besserung spüren
- Gesünder als bisher leben
- Ihren Gesundheitszustand beobachten
Wenn Sie dies beachten und auf das hören, was Ihr Arzt, das Pflegepersonal und andere Therapeuten Ihnen raten, können Sie länger und aktiver leben.
Wo finde ich weitere Informationen zum Thema Herzinsuffizienz?
www.patientenleitlinien.de/Herzinsuffizienz/herzinsuffizienz.html