Herzinfarkt (Myokardinfarkt)
Wird eines der Herzkranzgefäße durch ein Blutgerinnsel verstopft, kann das Blut nicht mehr zirkulieren. Somit ist die Sauerstoffzufuhr unterbrochen. Weil der vom betroffenen Gefäß zu versorgende Teil des Herzmuskels kein Blut und damit keinen Sauerstoff mehr erhält, verliert er die Fähigkeit, sich zusammenzuziehen und an der Pumparbeit des Herzens teilzunehmen.
Wenn es nicht gelingt, das Herzkranzgefäß rechtzeitig wieder zu eröffnen, sterben Teile des vom Gefäß versorgten Herzmuskels (meist Teile der linken Herzkammer) ab. Im Infarktgebiet entsteht ein Narbengewebe.
Je nach Lokalisation des Infarktes unterscheidet man einen Vorder-, Seiten- oder Hinterwand-Infarkt. Man unterscheidet weiters zwischen Infarkten, die durch die gesamte Muskelschicht reichen, und solchen, die nur oberflächlich ablaufen.
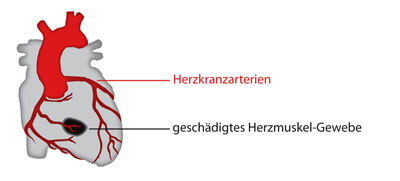
Das Herz von der Vorderansicht:
Die Herzkranzarterien (rot) versorgen das Herz mit Blut. In dem Bereich, den das Gerinnsel verstopft, wurde Herzmuskel-Gewebe geschädigt. (schwarz).
Wie kommt es zu Blutgerinnseln in den Kranzgefäßen?
Blutgerinnsel entstehen in erster Linie in „verkalkten“ Gefäßen (Atherosklerose). Dabei kommt es zu krankhaften Veränderungen der Arterien durch Fetteinlagerungen, Verhärtungen und Verkalkungen (Plaque) in den Gefäßwänden. Der Vorgang zieht sich meistens über Jahre und Jahrzehnte hin, ohne dass irgendwelche Anzeichen auf die durch Ablagerungen verengten Gefäße hindeuten. Bemerkbar macht sich dies meist erst im fortgeschrittenen Stadium, wenn durch die Zunahme der Einengung (Stenose) der Durchfluss des Blutes immer mehr reduziert wird oder das Gefäß – meist durch ein zusätzliches Blutgerinnsel (Thrombus) – überhaupt verschlossen wird.
Je nachdem, welches Gefäß betroffen ist, kann es zu Herzinfarkt, Schlaganfall (CAVK) oder Durchblutungsstörungen an den Extremitäten (PAVK) bzw. den inneren Organen kommen. Als koronare Herzkrankheit (KHK) wird das Auftreten von Verengungen (Stenosen) der Herzkranzgefäße bezeichnet, welches vom Patienten oft als Brustenge, Ziehen, Brennen oder Stechen im Brustkorb (Angina pectoris) empfunden wird.
Wie äußert sich eine Angina pectoris?
Die typischen Symptome der koronaren Herzkrankheit treten meist sehr spät auf (die Koronargefäße sind schon stark verengt):
- brennende Schmerzen im Brustkorb: hinter dem Brustbein, sie können in die linke Schulter-Arm-Hand-Region bzw. in die Hals-Unterkiefer-Region, in den Oberbauch sowie in den Rücken ausstrahlen
- Atemnot (Dyspnoe)
- Angstgefühl
- Schweißausbruch, Übelkeit
- Dauer: Sekunden bis Minuten
Während beim Mann typischerweise Beschwerden hinter dem Brustbein bzw. in der linken Schulter-Arm-Hand-Region auftreten, sind bei der Frau oftmals Schmerzen in der Hals-Unterkiefer-, Oberbauch-, Schulter-Region, verbunden mit Übelkeit und Erbrechen vorhanden.
Angina pectoris Beschwerden treten eher bei körperlicher und/oder psychischer Belastung sowie bei Kälte auf. Durch Rasten, Stehenbleiben bzw. durch Nitroglyzerin (Spray oder Kapseln) bessern sich die Beschwerden meist nach einigen Minuten.
Bei der Angina pectoris unterscheidet man die stabile Form (über Monate gleich bleibende Schmerzen unter Belastung – z.B. Stiegensteigen, Tragen von Einkaufstaschen, Stress) und die instabile Form (Schmerzen auch in Ruhe, Verschlechterung der Symptome). Während stabile Beschwerden oftmals allein durch Medikamenten-Einnahme gut behandelt werden können, ist bei der instabilen Form eine sofortige Krankenhaus-Einweisung angezeigt.
Eine koronare Herzkrankheit kann sich aber auch in atypischen Symptomen äußern. Diese sind bei Frauen häufiger auftretend und können sich unter anderem als Schmerz in Ruhe, während des Schlafens bzw. bei psychischen Belastungen bemerkbar machen.
Wie erlebt der Betroffene einen Herzinfarkt?
Typisch sind plötzlich auftretende, starke, drückende oder brennende Schmerzen im vorderen oder linken Brustbereich. Oft strahlen die Schmerzen in den linken Arm aus. Zusätzlich kann ein Beklemmungs- oder Engegefühl auftreten, „wie wenn ein Stahlreif die Brust zusammenschnürt“. In anderen Fällen können die Schmerzen auch in Arm, Fingern, Bauch, Rücken, Hals, Unterkiefer oder Ohr vorkommen.
Plötzliche schwere Atemnot mit oder ohne Auftreten von Brustschmerzen kann auch ein Hinweis auf einen Herzinfarkt sein. Manche Menschen werden plötzlich bewusstlos oder haben schwere Schwindelgefühle. Verstopft das Gerinnsel eines der großen Herzkranzgefäße, führt dies meist unmittelbar über schwere Herzrhythmusstörungen (Kammerflimmern) zum Tod (plötzlicher Herztod).
Welche Alarmsignale gibt es?
Leidet man an Angina pectoris und werden die auftretenden Schmerzen nicht mehr wie sonst üblich von Nitroglyzerin-Präparaten gelindert, sollte umgehend der Notarzt verständigt werden.
Was kann man selbst tun?
Bei Verdacht auf Herzinfarkt sollte sofort der Notarzt verständigt werden. Auf keinen Fall sollten Sie selbst mit dem Auto ins Spital fahren. Ihr Zustand könnte sich plötzlich verschlechtern. Je mehr Risikofaktoren vorhanden sind, desto größer ist die Wahrscheinlichkeit, einen Herzinfarkt zu erleiden. Durch Vorsorge und Therapie kann der Arterienverkalkung und in weiterer Folge dem Infarkt entgegengewirkt werden.
Risikofaktoren
- Rauchen
- Übergewicht (Adipositas)
- Herz-Kreislauf-Erkrankungen in der Familie
- Diabetes, sowohl insulinabhängig als auch nicht insulinabhängig
- Erhöhter Blutdruck (Hypertonie)
- Erhöhter Cholesterinspiegel (Hypercholesterinämie)
- Stress
- Bewegungsmangel
- Männliches Geschlecht
Wie stellt der Arzt die Diagnose?
Zur Diagnose wird ein Elektrokardiogramm (EKG) herangezogen. In den meisten Fällen werden für einen Herzinfarkt typische Veränderungen festgestellt. Allerdings kann auch das EKG nicht immer mit absoluter Sicherheit Aufschluss über einen Infarkt geben. Es wird eine Blutprobe entnommen, die Informationen über die Herzenzyme gibt. Blutuntersuchung und EKG lassen auf die Größe der Infarktpartie schließen. Mit einer Ultraschall-Untersuchung des Herzens kann der Arzt feststellen, ob sich die Herzwände normal bewegen und wie groß die geschädigten Gebiete sind.
Wie behandelt man einen Herzinfarkt?
Das Ziel der Infarkttherapie ist die Wiedereröffnung des verschlossenen Gefäßes, um die Durchblutung des Herzmuskels so schnell wie möglich wiederherzustellen. Je schneller dies gelingt (möglichst innerhalb von vier bis sechs Stunden), desto größer sind die Chancen, den Schaden am Herzmuskel in Grenzen zu halten.
Ist ein Infarkt durch die oben genannten Untersuchungen nachgewiesen und bestehen keine Gegenanzeigen, kann das Gerinnsel durch Medikamente wie etwa den Plasminogen-Aktivator rt-PA aufgelöst werden (Thrombolyse). Das Mittel wird intravenös verabreicht. Zusätzlich erhält der Patient blutverdünnende Medikamente wie Heparin und Aspirin.
Alternativ kann ein Herzkatheter gelegt werden. Das verstopfte Gefäß wird mit Hilfe eines Ballons geweitet (akute PTCA). Die Wahrscheinlichkeit einer Wiedereröffnung (Rekanalisation) des Herzkranzgefäßes ist innerhalb der ersten Stunde nach Auftreten des Infarktes am größten.
Zögern Sie bei den oben angeführten Symptomen nicht, den Notarzt anzurufen!Selbst Minuten können entscheidend sein!
Wie sieht die Prognose nach einem Herzinfarkt aus?
Abgestorbenes Herzmuskelgewebe vernarbt und wird durch Bindegewebe ersetzt. Das Bindegewebe ist recht starr und trägt nicht zur Pumpfunktion des Herzens bei. Je nach Größe dieses Narbengewebes ist folglich die Pumpleistung des Herzens nach einem Herzinfarkt mehr oder weniger eingeschränkt. Atemnot bei Belastungen sowie Herzrhythmusstörungen können die Folge sein. Daraus ergibt sich der Schweregrad des Infarktes. Manche Menschen haben kaum Einschränkungen, andere wiederum sind in ihrer Lebensqualität stark beeinträchtigt.
In der Zeit nach einem Herzinfarkt ist man rasch erschöpft, braucht Ruhe und hat erhöhten Schlafbedarf. Diese Phase dauert meist einige Wochen an, kann sich aber auch bis zu einem Jahr erstrecken. Über die Phase der Müdigkeit hinaus, stellen sich bei vielen Patienten Niedergeschlagenheit, Beklemmungsgefühle oder Angst ein. Sie befürchten einen Rückfall. Diese Phase ist vollkommen natürlich. Gegen diese Angstgefühle helfen ausführliche Gespräche mit vertrauten Menschen und die wiedereingliedernden Maßnahmen in der Kurbehandlung nach dem akuten Krankenhausaufenthalt.
Welche Untersuchungen werden nach einem Herzinfarkt vorgenommen?
Auf einem Laufband oder einem Fahrrad wird ein Belastungs-EKG (Ergometrie) durchgeführt. Die Untersuchung gibt Auskunft darüber, ob das Herz bei Belastung ausreichend mit Sauerstoff versorgt wird.
Eine Echokardiographie ist eine Ultraschall-Untersuchung des Herzens, die unter anderem Aufschluss über die Pumpfunktion gibt. Unter Medikamentengabe oder Ergometrie untersucht man dabei auch das Verhalten des Herzmuskels in Belastungssituationen.
Eine Koronarangiographie (PCA) ist eine spezielle Röntgenuntersuchung der Herzkranzgefäße. Hierbei wird ein Katheter durch die Hauptschlagader bis an die Herzkranzgefäße eingeführt und eine Kontrastflüssigkeit gespritzt. Gefäßverengungen werden sichtbar gemacht und können bei Bedarf behandelt werden (PTCA).
Welche Medikamente werden nach einem Herzinfarkt eingesetzt?
Acetylsalicylsäure (u.a. Aspirin) ist nicht nur ein allseits bekanntes Schmerzmittel, sondern es verhindert auch ein Anlagern der Blutplättchen (Thrombozyten) an bereits vorhandene Gefäßschäden und somit die Bildung von Blutgerinnseln. Acetylsalicylsäure wird vor allem bei der KHK-, Herzinfarkt-, PAVK- und Schlaganfall-Therapie eingesetzt.
Clopidogrel, Ticlopidin (sog. „Superaspirine“): Beide Substanzen wirken ähnlich dem Aspirin. Angewendet werden sie bei Aspirin-Unverträglichkeit und vor allem als zusätzliche gerinnungshemmende Therapie nach Stent-Implantationen.
Neben der gefäßerweiternden Wirkung verbessert Nitroglyzerin die Sauerstoffaufnahme an der Herzmuskelzelle und schafft so Abhilfe bei Herzschmerzen (Angina pectoris).
Betablocker wirken auf den Adrenalinhaushalt. Das Herz wird entlastet und schlägt etwas langsamer. Dies reduziert den Sauerstoffverbrauch der Herzmuskelzellen und verringert Herzrhythmusstörungen.
Kalzium-Kanalblocker senken die Spannung in den Gefäßwänden der Koronararterien. Dadurch fällt der Blutdruck, und das Herz muss weniger leisten. Sie wirken entspannend auf die Herzmuskelzellen, was den Sauerstoffbedarf des Herzens senkt.
ACE-Hemmer vermindern die Bildung eines Hormons (Aldosteron), das gefäßverengend wirkt. Es kommt indirekt zu einer Erweiterung der Gefäße und damit zur Blutdrucksenkung. Die Folge ist eine Entlastung des Herzens. Ein weiterer Effekt ist die Verringerung der durch den Bluthochdruck vermehrten Herz-Muskelmasse (Reduktion einer Linksherz-Hypertrophie).
Harntreibende Medikamente (Diuretika) befreien den Körper von überschüssiger Flüssigkeit und Salzen. Dadurch wird das Blutvolumen verringert und der Gefäßwiderstand sinkt. In manchen Fällen verschreibt der Arzt Kombinationspräparate, denen Kalium zugesetzt ist. Dies geschieht, weil Diuretika die Funktion von Kaliummineralien im Körper beeinträchtigen.
Statine senken das Cholesterin durch Hemmung der Cholesterinbildung in der Leber, sie senken das „böse“ LDL- und erhöhen das „gute“ HDL-Cholesterin. Statine haben so einen schützenden Effekt auf alle Gefäße und führen zur Reduktion von Fetteinlagerungen in den Gefäßwänden. Verordnet werden sie praktisch allen Patienten, bei denen Herz-Kreislauf-Erkrankungen durch eine Atherosklerose hervorgerufen wurden.
Risikopatienten wie Diabetiker oder Bluthochdruck-Patienten erhalten Statine schon als Vorbeugung, wenn die Cholesterinwerte trotz allgemeiner Therapiemaßnahmen (Diät, Bewegung) nicht zufrieden stellend sind.
Autoren:
Dr. Sabine Gill, überarbeitet von Univ. Prof. Manfred Zehetgruber
Quelle: www.netdoktor.at